Болезнь Бехтерева
| Болезнь Бехтерева | |
|---|---|
 Анкилозирующий спондилоартрит Анкилозирующий спондилоартрит | |
| МКБ-10 | M08.1 |
| МКБ-10-КМ | M45 |
| МКБ-9 | 720.0 |
| МКБ-9-КМ | 720.0 |
| OMIM | 106300 |
| DiseasesDB | 728 |
| MedlinePlus | 000420 |
| eMedicine | radio/41 |
| MeSH | D013167 |
| Синонимы | анкилозирующий спондилоартрит (АС), болезнь Штрюмпелля — Бехтерева — Мари |
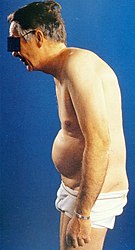
Боле́знь Бе́хтерева (международное название — анкилозирующий спондилоартрит (АС) или болезнь Штрюмпелля — Бехтерева — Мари) — хроническое воспалительное заболевание с поражением позвоночника и суставов, приводящее к прогрессирующему снижению их подвижности, называемому анкилозом. Это состояние возникает вследствие формирования между суставными концами костей костных, хрящевых или фиброзных соединений, нарушающих подвижность суставов. Позвоночник становится жёстким, вплоть до полной неподвижности. Первые симптомы, такие как боль и скованность, обычно появляются в поясничной области и затем могут распространяться вверх по позвоночнику. Со временем у пациентов формируется характерный для болезни Бехтерева грудной кифоз[1]. У мужчин заболевание развивается чаще, чем у женщин[2][3][4].
Из истории
Заболевание известно с древних времён. Первые упоминания о нём можно найти в литературе 1559 года, когда итальянский хирург Реальдо Коломбо описал два скелета с признаками анкилозирующего спондилоартрита в своей книге «Анатомия». Позже, в 1693 году, ирландский врач Бернард Коннор изучил скелет человека с признаками сколиоза, где крестец, таз, поясничные позвонки и 10 грудных позвонков с рёбрами были сращены в одну кость. До середины 1800 года другие клинические описания состояний, напоминающих анкилозирующий спондилоартрит, в литературе не появлялись. В период с 1831 год по 1879 годы рядом авторов (Лайонс, Адамс, Тодд, Хейр) были описаны похожие проявления. Многочисленные клинические описания этой болезни появились в середине XIX века, однако только записи российского врача Владимира Бехтерева (1893 год), немецкого врача Адольфа Штрюмпеля (1897 год) и французского врача Пьера Мари (1898 год), а также Бернарда Коннора в XVII веке считаются первыми полными описаниями анкилозирующего спондилоартрита[1].
Классическое описание анкилозирующего спондилоартрита Владимиром Бехтеревым дало жизнь термину «болезнь Бехтерева», широко используемому в Германии. Его ранние анатомические и клинические исследования определили анкилозирующий спондилоартрит как самостоятельное заболевание. Появление первых диагностических критериев данного заболевания стало возможным благодаря развитию рентгенологии и другим достижениям медицины и науки в начале XX века.
Рентгенологическая диагностика анкилозирующего спондилоартрита начала внедряться с 1920-х годов XX века. В 1930-х годах Кребс, Скотт, Форестье и Роберт описали рентгенологические маркеры, такие как сакроилеит на ранних стадиях и синдесмофиты на поздних стадиях заболевания, что позволило лучше понять клиническое течение анкилозирующего спондилоартрита. Позднее была выявлена связь между анкилозирующим спондилоартритом и различными формами артрита, такими как болезнь Рейтера, псориатический артрит и артропатии, ассоциированные с кишечными заболеваниями. Это привело к тому, что спондилоартропатии стали рассматриваться как семейство взаимосвязанных расстройств с общими клиническими и генетическими признаками, отличными от ревматоидного артрита[5].
Распространённость этого заболевания в разных странах варьируется от 0,5 % до 2 % от общего числа населения. У мужчин это заболевание встречается чаще, особенно в возрасте 15—30 лет, и имеет более агрессивное течение. У женщин же наблюдаются определённые особенности: артралгии (боли в суставах) выражены слабо, артриты имеют длительные ремиссии, нет явных симптомов сакроилеита. Функция позвоночника долго остаётся нормальной, а течение заболевания медленное[2][1].
Болезнь Бехтерева обычно затрагивает позвоночник, крестцово-подвздошные суставы и крупные суставы нижних конечностей. В тех случаях, когда заболевание начинает с внесуставной локализации, возможное проявление — поражение глаз. Поражения глаз регистрируются в 10-50 % случаев и могут проявляться в виде ирита, иридоциклита или эписклерита; также могут наблюдаться кератит и конъюнктивит. У 5—10 % больных первым признаком заболевания может быть ирит или иридоциклит. Редкие случаи начинаются с аортита или кардита в сочетании с высокой активностью воспалительного процесса[1][3].
Причины болезни
На сегодняшний день причины болезни Бехтерева остаются не до конца выясненными. Среди предрасполагающих факторов можно выделить следующие:
Наследственность. Генетическая предрасположенность играет важную роль в развитии болезни, особенно наличие определённых генов, таких как антиген HLA-B27. Этот антиген обнаруживается у 90—95 % больных, у 20—30 % их близких родственников и лишь у 7—8 % общей популяции. Частота HLA-B27 увеличивается от экватора (0 %) к приарктическим регионам (20—40 %). Это связано с агрессивной реакцией иммунной системы на опорно-двигательный аппарат, что приводит к аутоиммунному ответу. Важным фактором в развитии болезни Бехтерева считается ФНО-α (фактор некроза опухоли альфа) — цитокин, который играет центральную роль в любом воспалительном процессе. Его максимальная концентрация наблюдается в крестцово-подвздошном сочленении.
Изменение иммунного статуса. Изменения в иммунном статусе, вызванные факторами, такими как переохлаждение или инфекции (острые или хронические), могут служить пусковыми механизмами для развития заболевания. Травмы. Травмы таза или позвоночника также могут способствовать развитию болезни Бехтерева.
Гормональные нарушения и воспаление. Некоторые исследования предполагают влияние гормональных нарушений и хронических воспалительных процессов в области мочеполовых органов и кишечника. Инфекционно-аллергические заболевания[1][3][4].
Патогенез
Между позвонками находятся гибкие межпозвонковые диски, которые обеспечивают движение позвоночника. Позвоночный столб поддерживается прочными связками, расположенными сзади, спереди и по бокам. Каждый позвонок имеет четыре отростка — два сверху и два снизу, и соседние позвонки соединены подвижными суставами.
При болезни Бехтерева происходит хроническое воспаление суставов, связок и межпозвонковых дисков из-за постоянной атаки иммунных клеток. Постепенно эластичные соединительные ткани заменяются жёсткой костной тканью, что приводит к ограничению подвижности позвоночника. Иммунные клетки при этой болезни могут поражать не только позвоночник, но и крупные суставы, особенно зачастую страдают суставы нижних конечностей. В некоторых случаях воспалительный процесс может затрагивать сердце, лёгкие, почки и мочевыводящие пути[6][3].
Симптомы
Болезнь Бехтерева обычно проявляется постепенно, начиная с усиливающейся боли и скованности в нижней части спины, которая может распространяться вверх по позвоночнику. Основные симптомы и проявления этой патологии включают:
Боль в спине. Наиболее характерным признаком является дискомфорт в поясничной области, ягодицах и бёдрах, усиливающийся в ранние часы утра. После физической активности он может немного утихнуть. У некоторых пациентов также наблюдаются боли в шее и грудном отделе позвоночника.
Утренняя скованность. Обычно она длится около 30—60 минут и может уменьшаться с движением или выполнением повседневных задач.
Утомляемость. Большинство больных испытывают общее ощущение слабости, что может быть связано как с воспалительным процессом, так и с нарушением сна из-за болей, испытываемых ночью или рано утром.
Воспаление других суставов. Болезнь Бехтерева может также затрагивать другие суставы, такие как коленные и локтевые.
Симптомы со стороны других органов. В редких случаях системное воспаление может затрагивать и другие органы, включая глаза, сердце и кишечник.
Важно помнить, что проявления заболевания могут варьироваться у разных пациентов. У одних болезнь может протекать сравнительно легко и медленно, в то время как у других она может вызывать значительную утрату функциональности позвоночника и серьёзные осложнения[7][3][4].
Классификации
Формы болезни
В области ревматологии, травматологии и ортопедии болезнь Бехтерева разделяется на следующие формы в зависимости от того, какие органы и системы преимущественно поражаются:
- Центральная форма. Здесь страдает только позвоночник. Существуют два вида этой формы: кифозная, которая характеризуется кифозом в грудном отделе и гиперлордозом в шейном, и ригидная, при которой изгибы грудного и поясничного отделов выровнены, делая спину прямой.
- Ризомелическая форма. При этой форме поражение позвоночника сопровождается изменениями в корневых суставах, таких как тазобедренные и плечевые.
- Периферическая форма. Эта форма затрагивает как позвоночник, так и периферические суставы, включая голеностопные, коленные и локтевые.
- Скандинавская форма. Она по своим клиническим проявлениям похожа на начальные стадии ревматоидного артрита, но деформации и разрушения суставов отсутствуют. При этом страдают мелкие суставы пальцев рук.
- Висцеральная форма. Изменения суставов и позвоночника сопровождаются поражениями внутренних органов, таких как сердце, почки, глаза, аорта и мочевыводящие пути[6][8].
Стадии болезни
Ранняя (нерентгенологическая) стадия: на рентгеновских снимках крестцово-подвздошных суставов и позвоночника нет явных изменений (синдесмофиты), однако присутствует чёткий сакроилеит (СИ), подтверждённый магнитно-резонансной томографией (МРТ).
Развёрнутая стадия: на обзорной рентгенограмме таза выявляется явный сакроилеит, но нет выраженных структурных изменений в позвоночнике, таких как синдесмофиты.
Поздняя стадия: на рентгенограмме таза также определяется явный сакроилеит, сопровождающийся чёткими структурными изменениями в позвоночнике (синдесмофиты)[9].
Функциональные классы болезни
- первый — болей нет, человек может выполнять привычные действия, заниматься спортом;
- второй — по утрам в суставах возникает скованность, выполнять физические упражнения становится сложнее;
- третий — человек испытывает выраженные боли, ему трудно ходить на учёбу или работу;
- четвёртый — подвижность ограничена, человек не может сам себя обслуживать[10][8].
Диагностика
Для определения состояния позвоночника и периферических суставов врач анализирует жалобы пациента, собирает анамнез, проводит объективное исследование с использованием специальных тестов и назначает инструментальные и лабораторные анализы.
Анализ жалоб пациента
Врач акцентирует внимание на таких симптомах, как головокружение, онемение в руках, тяжесть и усталость в спине, а также на болях, которые могут возникать в различных областях позвоночника при движении, статических нагрузках и в других ситуациях. Оценивается интенсивность боли, её локализация, время появления, продолжительность, влияние внешней среды, а также результаты лечения и покоя[1][11].
Сбор анамнеза
Выясняются факторы, повлиявшие на начало заболевания, его продолжительность, и состояние больного в периоды ремиссий и обострений. Также обследуются основные симптомы и эффективность проведённого лечения. Учитываются условия труда и жизни, переносимость физических нагрузок, а также уровень физической активности. Изучаются наследственность, увлечения спортом, наличие травм и психоэмоциональные стрессы[1][11].
Физический осмотр
Во время осмотра врач оценивает осанку, характер движений и форму позвоночника, а также расположение корпуса, головы, рук и ног. При наличии патологии могут быть нарушены физиологические изгибы позвоночника, что может проявляться в кифотической форме (искривление назад) или плоской (прямой) форме без изгибов. В процессе осмотра используются ориентиры[1].
Лабораторные анализы при болезни Бехтерева
Обязательным является генетическое тестирование на наличие антигена HLA-B27, который может не выявляться у 10 % пациентов. В общеклиническом анализе крови наблюдается увеличение скорости оседания эритроцитов (СОЭ) до 50 мм/ч, однако это увеличение может свидетельствовать о каком-либо воспалительном процессе[1][11].
Рентгенологические и магнитно-резонансные исследования
Поздняя диагностика болезни Бехтерева может быть обусловлена общими симптомами других ревматологических заболеваний. Обязательно проводится рентгенологическое исследование, которое считается одним из наиболее надёжных методов диагностики. Ключевым критерием являются изменения в области крестцово-подвздошных суставов. Основные стадии заболевания отражают: нечёткость контуров сочленения и расширение суставной щели на первой стадии, наличие эрозий на второй, частичный анкилоз на третьей и полный анкилоз на четвёртой. Магнитно-резонансная томография является более чувствительным методом для диагностики анкилозирующего спондилоартрита[1].
Диагноз анкилозирующего спондилоартрита ставится на основе комплексного обследования, включающего осмотр, анализ жалоб, клинико-лабораторную и инструментальную диагностику, а также данные рентгенологических и МРТ исследований[3][11].
Лечение
За лечение болезни отвечает ревматолог. Этот процесс осуществляется на протяжении всей жизни пациента и включает в себя комбинацию нефармакологических и фармакологических подходов. Лечение должно быть комплексным, длительным и поэтапным, включая стационарное, санаторное и амбулаторное лечения. Лечение охватывает несколько направлений, таких как медикаментозное лечение, физиотерапия, лечебная физкультура и массаж.
Медикаментозное лечение
Основная цель применения медикаментов — снижение воспалительных процессов, уменьшение болевых ощущений и замедление разрушения суставов.
К препаратам, используемым для лечения, относятся:
- Нестероидные противовоспалительные препараты (НПВП).
- Анальгетики.
- Глюкокортикоиды.
- Базисные противовоспалительные препараты (БПВП).
- Генно-инженерные биологические препараты (ГИБП).
НПВП в основном назначаются сразу после установления диагноза «анкилозирующий спондилоартрит», независимо от стадии заболевания. Долгосрочное применение этих лекарств помогает замедлить прогрессирование болезни и уменьшить симптомы. При сильных болях может потребоваться инъекционное введение глюкокортикоидов в крестцово-подвздошные суставы под контролем МРТ или КТ, что может значительно облегчить состояние пациента. Если НПВП и глюкокортикоиды оказываются неэффективными, назначаются БПВП, которые лучше подавляют воспалительные процессы и замедляют разрушение суставов.
ГИБП, разработанные в конце XX века, целенаправленно воздействуют на молекулярном уровне, блокируя воспаление, не оказывая угнетающего влияния на всю иммунную систему. Это позволяет приостановить развитие болезни. В основном используются ингибиторы интерлейкина-17 и фактора некроза опухоли альфа (ФНО-α).
Показания для назначения ГИБП включают:
- Высокую активность болезни (по индексам ASDAS (AS Disease Activity Score – счёт индекса активности заболевания) и BASDAI (Bath Ankylosing Spondylitis Disease Activity Index – индекс активности)).
- Неэффективность двух последовательных НПВП.
- Увеит, который не поддаётся лечению.
- Быстро прогрессирующий артроз тазобедренного сустава.
Перед началом терапии ГИБП необходимо провести анализы и исключить туберкулёз[10][11].
Российские ученые разработали первый в мире таргетный препарат для борьбы с болезнью Бехтерева. Минздрав России уже зарегистрировал это лекарство, а ВОЗ присвоила ему международное непатентованное наименование сенипрутуг (seniprutug). Это открывает возможность для более чем 150 тысяч россиян, страдающих от болезни Бехтерева, получить эффективное лечение в ближайшее время[12]. Первый пациент на юге России начал получать лечение инновационным препаратом для борьбы с болезнью Бехтерева, который был разработан учеными биотехнологической компании BIOCAD в сотрудничестве с Пироговским университетом под руководством ректора РНИМУ им. Н. И. Пирогова, доктора биологических наук и академика РАН Сергея Лукьянова. Процедура введения препарата состоялась в Адыгейской республиканской клинической больнице[13].
Лечебная физкультура
Лечебная физкультура направлена на снижение болей в суставах и поддержание подвижности позвоночника. Занятия должны проводиться ежедневно под контролем специалиста. При возникновении болей или дискомфорта необходимо немедленно сообщить об этом врачу. Важно избегать резких движений, тяжёлых нагрузок и прыжков. Полезно заниматься плаванием или скандинавской ходьбой[10].
Физиотерапия
Физиотерапия в сочетании с медикаментозным лечением и физкультурой помогает улучшить самочувствие и общее качество жизни. Врач может рекомендовать различные виды лечебных ванн, включая радоновые, минеральные, сероводородные и йодобромные.
Радоновые ванны особенно популярны, так как они помогают уменьшить болевые ощущения, нормализовать давление и укрепить иммунитет. Однако у них есть противопоказания, включая рак, сердечную недостаточность и эпилепсию, а также острые инфекции и обострения хронических заболеваний. Другие методы физиотерапии могут включать УВЧ-терапию, магнитотерапию и оксигенобаротерапию[10].
Массаж
Лечебный массаж способствует улучшению кровообращения в поражённых суставах и насыщает их питательными веществами. Процедуры проводятся бережно в периоды, когда заболевание не обостряется, что позволяет снизить боль и уменьшить мышечные спазмы[10].
Хирургическое вмешательство
Если медикаментозное лечение и другие методы оказываются недостаточно эффективными, может потребоваться хирургическое вмешательство. Его вид зависит от состояния пациента и возможных осложнений.
К основным хирургическим процедурам при болезни Бехтерева относятся:
- Вертебротомия — выпрямление деформации в позвоночнике.
- Спондилодез — фиксация позвонков при кифозе.
- Микродискэктомия — удаление межпозвонкового диска.
- Нуклеопластика — устранение грыжи межпозвонкового диска.
- Кифопластика — восстановление размера позвонка с помощью костного цемента[10][3][4].
Осложнения болезни Бехтерева
Помимо анкилоза позвоночника, болезнь Бехтерева может вызывать ряд осложнений:
- Амилоидоз почек — патология, связанная с накоплением специфических белков в почках, что приводит к ухудшению их функционирования.
- Пневмония и дыхательные нарушения — возникают из-за плохой вентиляции лёгких, вызванной ограниченной подвижностью позвоночника.
- Проблемы со зрением — могут развиться на фоне воспалительных процессов в глазах.
- Остеопороз — состояние, характеризующееся снижением прочности костей.
- Нарушения чувствительности и паралич нижних конечностей — могут быть вызваны сдавливанием нервных окончаний спинного мозга из-за анкилоза.
Риск возникновения этих и других осложнений значительно снижается при своевременном начале лечения[7][4].
Рекомендации по образу жизни при болезни Бехтерева
Пациентам с диагнозом «болезнь Бехтерева» (анкилозирующий спондилоартрит) важно своевременно лечить инфекции, поддерживать активность и чаще находиться на свежем воздухе. К тому же, необходимо обеспечивать себе 7—9 часов сна на жёстком матрасе и без подушки.
Специальной диеты при анкилозирующем спондилоартрите не существует. Рекомендуется сбалансированное и полноценное питание с акцентом на достаточное количество белка, овощей и фруктов. Также важно следить за весом: избыточный вес увеличивает нагрузку на суставы и кости. Людям с анкилозирующим спондилоартритом стоит отказаться от курения и употребления алкоголя[1][4][11].
Прогноз и профилактика
Полностью избавиться от болезни Бехтерева невозможно, однако раннее лечение помогает замедлить прогрессирование и снизить выраженность симптомов. Пациентам, страдающим данным заболеванием, необходимо постоянно наблюдаться у врача, а в период обострения проходить лечение в условиях стационара[7][8].
Примечания
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 Фурсова Е. А. Болезнь Бехтерева (анкилозирующий спондилоартрит) — симптомы и лечение. ПроБолезни (2019-11-9). Дата обращения: 15 августа 2024.
- ↑ 2,0 2,1 Болезнь Бехтерева. Spinet. Дата обращения: 15 августа 2024.
- ↑ 3,0 3,1 3,2 3,3 3,4 3,5 3,6 Пяй Л. Т., Чепой В. М.; Панова М. И., Пермяков Н. К., Тагер И. Л. Бехтерева болезнь // Большая Медицинская Энциклопедия : электронная энциклопедия. — Т. 3.
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 Бочкова А. Г. Болезнь Бехтерева // Российская ревматологическая ассоциация «Надежда» : Методическое пособие. — С. 28.
- ↑ Ал-Лами М. А. Д., Емелин А. Л., Ахтямов И. Ф., Гильмутдинов И. Ш., Абдуллах А. М. Исторические очерки по диагностике и лечению болезни Бехтерева // Практическая медицина : Энциклопедия. — 2019. — Т. 17, № 6—2. — С. 10—16.
- ↑ 6,0 6,1 Конева Е. В. Болезнь Бехтерева - причины, симптомы, диагностика и лечение. Krasotaimedicina. Дата обращения: 16 августа 2024.
- ↑ 7,0 7,1 7,2 Болезнь Бехтерева: что это, причины, симптомы и лечение заболевания. Stolichki (19 июля 2023). Дата обращения: 16 августа 2024.
- ↑ 8,0 8,1 8,2 Багаутдинова А. Н. Анкилозирующий спондилит. Студенческий научный форум (2019). Дата обращения: 21 августа 2024.
- ↑ Болезнь Бехтерева. «ИНВИТРО — Объединенные коммуникации» (18 февраля 2024). Дата обращения: 20 августа 2024.
- ↑ 10,0 10,1 10,2 10,3 10,4 10,5 Аксёнова О. Болезнь Бехтерева (анкилозирующий спондилоартрит). Gemotest. Дата обращения: 17 августа 2024.
- ↑ 11,0 11,1 11,2 11,3 11,4 11,5 Бочкова А. Г. Анкилозирующий спондилит. Общероссийская общественная организация «Ассоциация ревматологов России». Дата обращения: 21 августа 2024.
- ↑ Невинная, Ирина. Сенипрутуг - первый в мире препарат от болезни Бехтерева. Российская газета (25 апреля 2024). Дата обращения: 25 августа 2024.
- ↑ https://journalmeshalkin.ru/index.php/heartjournal/index ПЕРВЫЙ ПАЦИЕНТ С БОЛЕЗНЬЮ БЕХТЕРЕВА НА ЮГЕ РОССИИ ПОЛУЧИЛ ТЕРАПИЮ ПРЕПАРАТОМ «СЕНИПРУТУГ» Первый пациент с болезнью Бехтерева на юге России получил терапию препаратом "Сенипрутуг". Наука.рф (26 февраля 2025). Дата обращения: 26 февраля 2025.
Ссылки
Главный врач. Болезнь Бехтерева
Болезнь Бехтерева. Жить здорово! Фрагмент выпуска от 16.05.2019
Болезнь Бехтерева: уникальные технологии лечения. Здоровье. Фрагмент выпуска от 13.09.2020
Данная статья имеет статус «готовой». Это не говорит о качестве статьи, однако в ней уже в достаточной степени раскрыта основная тема. Если вы хотите улучшить статью — правьте смело! |
Данная статья имеет статус «проверенной». Это говорит о том, что статья была проверена экспертом |