Эктопия шейки матки
Эктопи́я ше́йки ма́тки — смещение цилиндрического эпителия на влагалищную часть шейки матки или замещение многослойного плоского эпителия цилиндрическим за пределы переходной зоны. Термин «псевдоэрозия» также используется для обозначения данного состояния.
| Эктопия шейки матки | |
|---|---|
| МКБ-11 | GA15.1 |
| МКБ-10 | N86 |
| DiseasesDB | 2288 |
| MeSH | D002579 |
Эктопия может являться этапом репарации после истинной эрозии. Истинная эрозия — кратковременный дефект эпителия с последующей эпителизацией в течение 1–2 недель. Исключение составляют сифилитические, трофические и злокачественные процессы.[1].
Эктопия относится к нормальной кольпоскопической картине и не выделена в Международной классификации болезней как самостоятельная нозологическая единица[2]. При беременности данное состояние расценивается как физиологическое[3].
Классификация
По происхождению различают врождённую эктопию, приобретённую и рецидивирующую форму после проведённой терапии. Врождённая эктопия формируется в результате особенностей эмбрионального развития[4] и чаще выявляется у подростков и молодых женщин[5]. Приобретённая форма развивается под воздействием различных экзогенных и эндогенных факторов на протяжении репродуктивного периода. Рецидивирующая эктопия возникает после ранее проведённого лечения[4].
По клиническим признакам выделяют неосложнённую и осложнённую эктопию. Неосложнённая протекает изолированно, без сопутствующих патологических изменений. Осложнённая форма сочетается с воспалительными процессами шейки матки и влагалища, эктропионом, полипами или другими заболеваниями[4].
Эпидемиология
Частота выявления эктопии шейки матки колеблется от 17 до 50 % среди женщин репродуктивного возраста[6]. Наиболее высокая распространённость отмечается у подростков, что связано с гормональными особенностями пубертатного периода. У беременных женщин данное состояние регистрируется чаще вследствие физиологических изменений гормонального фона. Приём гормональных контрацептивов также ассоциирован с повышенной частотой выявления эктопии[6].
Среди беременных женщин доброкачественные заболевания шейки матки выявляются у 78,6 % обследованных. Эктопия диагностируется у 24,0 % беременных, что подтверждает её физиологический характер в период гестации[6]. Распространённость варьирует в зависимости от возраста, паритета и наличия сопутствующих гинекологических заболеваний.
Этиология и факторы риска
Развитие приобретённой эктопии связано с воздействием экзогенных и эндогенных факторов. К экзогенным факторам относятся инфекции, вызванные различными возбудителями: вирусами, специфическими и неспецифическими патогенами, включая вирус папилломы человека высокого канцерогенного риска (ВПЧ ВКР)[2]. Воспалительные заболевания органов малого таза способствуют нарушению нормального эпителиального покрова шейки матки и формированию эктопии[1].
Эндогенные факторы включают гормональные нарушения, возрастные изменения, генетическую предрасположенность. Дисбаланс половых гормонов, особенно повышение уровня эстрогенов, стимулирует пролиферацию цилиндрического эпителия и его распространение за пределы нормальной переходной зоны[1]. Механические травмы шейки матки при родах, абортах, диагностических и лечебных манипуляциях также могут приводить к развитию приобретённой эктопии[2].
Кольпоскопическая картина
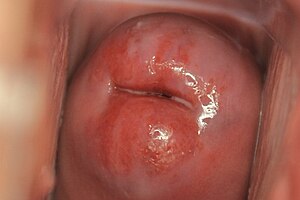
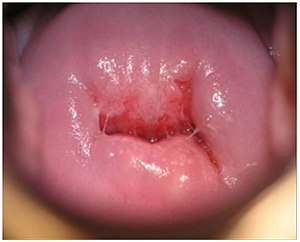
Кольпоскопическое исследование позволяет определить характерные признаки эктопии. При простой кольпоскопии определяется участок красного цвета вокруг наружного зева шейки матки, контрастирующий с бледно-розовой окраской многослойного плоского эпителия влагалищной части. Цилиндрический эпителий имеет бархатистую поверхность[7] с характерным сосочковым строением[1].
После обработки раствором уксусной кислоты цилиндрический эпителий кратковременно бледнеет[1], затем возвращается к исходной окраске. Сосочки цилиндрического эпителия становятся более отчётливыми. При пробе Шиллера с использованием раствора Люголя участки эктопии не окрашиваются, поскольку цилиндрический эпителий не содержит гликогена[7].
Расширенная кольпоскопия выявляет детали строения эктопированного эпителия. Визуализируются терминальные петли сосудов, железистые структуры, наботовы кисты различного размера[8]. При наличии воспалительного процесса определяется отёчность сосочков, гиперемия, контактная кровоточивость при инструментальном прикосновении. Границы эктопии могут быть чёткими или размытыми в зависимости от активности процесса эпителизации.
Морфологическая картина
Морфологическое исследование биоптатов выявляет замещение многослойного плоского эпителия однослойным цилиндрическим эпителием[1]. Цилиндрический эпителий представлен высокими призматическими клетками с базально расположенными ядрами. Клетки содержат слизь и формируют железистые структуры различной глубины. Строма под эктопированным эпителием инфильтрирована лимфоцитами, плазматическими клетками и нейтрофилами при наличии воспаления[7].
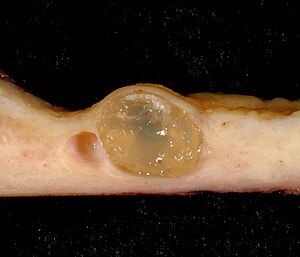
Зона трансформации представляет собой участок активной эпителизации, где происходит замещение цилиндрического эпителия многослойным плоским. В зоне трансформации выявляются метапластические изменения — процесс дифференцировки резервных клеток в многослойный плоский эпителий. Закупорка выводных протоков желёз приводит к формированию ретенционных (наботовых) кист, заполненных слизистым секретом[1].
Особенности эктопии при беременности
Физиологическая эктопия беременных (ectopia gravidarum) выявляется у 22–24 % женщин в I и II триместрах[6]. По мере прогрессирования беременности усиливается васкуляризация и отёчность эпителия. Появляются терминальные петли сосудов, видимые при кольпоскопическом исследовании. Кровоточивость отмечается у 14,8 % беременных[9]. Во втором триместре беременности наблюдается увеличение размеров очага эктопии. Усиленная васкуляризация определяется при кольпоскопии у большинства пациенток. Слизеотделение отмечается у 48,6 % женщин[9], что связано с повышенной секреторной активностью цилиндрического эпителия.
В третьем триместре беременности децидуоз диагностируется у 47,2 % женщин[9]. Децидуоз представляет собой децидуальную трансформацию стромальных клеток под влиянием прогестерона. Кольпоскопически децидуоз может имитировать дисплазию, что требует дифференциальной диагностики. Кровоточивость поверхности шейки матки возрастает до 37,8 % случаев[9]. Децидуоз может обусловливать кровотечение различной интенсивности.
Клинические проявления
Эктопия шейки матки в большинстве случаев протекает бессимптомно[2] и выявляется при профилактических осмотрах или обследовании по поводу других гинекологических заболеваний. Субъективные жалобы отсутствуют при неосложнённых формах.
Контактные кровянистые выделения[2] после полового акта или гинекологического осмотра встречаются крайне редко и характерны для эктопии с выраженным воспалительным компонентом. При истинной эрозии возможны кровянистые выделения, являющиеся симптомом воспаления шейки матки[2]. Обильные слизистые выделения могут беспокоить пациенток при эктопии больших размеров с активной секрецией цилиндрического эпителия[10].
Наботовы кисты представляют собой ретенционные образования неинфекционной природы. Они формируются при закупорке выводных протоков желёз цилиндрического эпителия[10] вследствие эпителизации или воспалительного процесса. Наботовы кисты не вызывают воспалительного процесса и не влияют на функцию шейки матки. После закупорки протока железа прекращает секреторную активность, и киста перестаёт увеличиваться в размерах. Наботовы кисты не требуют лечения при отсутствии клинических проявлений.
Диагностика
Диагностический алгоритм включает комплекс инструментальных и лабораторных методов исследования. Осмотр в зеркалах[11] позволяет визуализировать участок эктопии, оценить его размеры, цвет, характер поверхности. Визуальная оценка после обработки раствором уксусной кислоты выявляет изменения эпителия и границы переходной зоны.
Цитологическое исследование соскоба с поверхности шейки матки и из цервикального канала проводится для исключения диспластических изменений. Тестирование на вирус папилломы человека выполняется для выявления онкогенных типов вируса[12] и оценки риска развития цервикальной интраэпителиальной неоплазии. Кольпоскопия обеспечивает детальную визуализацию эпителиальных структур при многократном увеличении.
Биопсия шейки матки показана при выявлении подозрительных участков при кольпоскопии, атипических клеток в цитологическом мазке, положительном тесте на вирус папилломы человека высокого онкогенного риска. Верификация диагноза осуществляется при патологоанатомическом исследовании биоптата. При сборе анамнеза выявляют факторы риска развития патологии шейки матки: раннее начало половой жизни, множественные половые партнёры, инфекции, передающиеся половым путём, курение, иммунодефицитные состояния[2][11].
Бактериологический культуральный метод используется для выявления возбудителей инфекционно-воспалительных заболеваний. Метод обладает высокой специфичностью, однако уступает по чувствительности молекулярным и биологическим методам исследования. При получении отрицательных результатов культурального исследования рекомендуется использование дополнительных диагностических методик, включая полимеразную цепную реакцию и иммуноферментный анализ[11].
Тактика и методы лечения эктопии шейки матки
Бессимптомная неосложнённая эктопия не требует проведения активной терапии. Показаниями к лечению служат клинические проявления, сочетание с воспалительным процессом, желание пациентки, планирование беременности при наличии факторов риска осложнений. Динамическое наблюдение включает регулярные осмотры, цитологическое исследование, кольпоскопию[2].
При наличии показаний к лечению применяются деструктивные методы, направленные на удаление патологически изменённого эпителия. К деструктивным методам относятся электрокоагуляция, криодеструкция, лазерная деструкция, радиоволновые методы[11], термокоагуляция. Выбор метода определяется размерами эктопии, возрастом пациентки, репродуктивными планами, сопутствующей патологией, техническими возможностями медицинского учреждения.
Химическая коагуляция
Химическая и фармакологическая коагуляция показана при неосложнённой эктопии без выраженной атипии и ороговения эпителия. Метод применяется как самостоятельный при небольших размерах очага или в качестве дополнения к другим способам лечения.
Эффективность химической и фармакологической коагуляции составляет ~71–93 %[13] в зависимости от используемого препарата и площади поражения. Используются препараты Солковагин[14], Ваготил[15], обладающие прижигающим действием на цилиндрический эпителий.
Электрохирургия
Электрохирургические методы включают диатермокоагуляцию и диатермоконизацию. Осложнения развиваются в 6,2–50 %[16] случаев: кровотечения, воспалительные процессы, нарушения менструального цикла. Рубцовая деформация со стенозом цервикального канала и синехиями возникает в 13,8–40 % случаев[16].
Процедура сопровождается болезненностью, возможны кровотечения на 7–10-е сутки. Недостатком является отсутствие материала для гистологического исследования.
Криодеструкция
Криодеструкция основана на воздействии низких температур с использованием жидкого азота. Процедура является бескровной, малоболезненной, выполняется без анестезии.
У метода есть недостаток — сложно контролировать степень воздействия холодом. Это может стать причиной неполного удаления патологической зоны или привести к более длительной регенерации[16].
Лазерная деструкция
Лазерная деструкция углекислотным лазером обеспечивает испарение жидкостей ткани и коагуляцию безводных структур. Метод часто применяется у молодых нерожавших женщин, поскольку не нарушает репродуктивную функцию.
Эффективность лечения составляет от 60 до 90 %[16]. Осложнения возникают значительно реже, чем при других методах лечения. Недостатки: увеличение температуры свыше 5 000 ℃ в тканях шейки, приводящее к денатурации белковых структур, перегреву окружающих тканей и большой зоне краевого некроза[16].
Радиохирургия
Радиохирургия основана на эффектах сверхвысокочастотного поля с гемостатическим, противовоспалительным, регенераторным и деструктивным действием[16]. Она обеспечивает щадящее воздействие с минимальным риском повреждения здоровых тканей.
Реконструктивно-пластические операции применяются при эктропионе, рубцовой деформации, сочетании эктопии с другими структурными изменениями. Используются операции по методикам Эммета и Штурмдорфа[17].
Литература
- Лубнин, Д. Добрая книга для будущей мамы : Позитивное руководство для тех, кто хочет ребёнка / Д. Лубник ; научн. ред. Н. Никольская. — М.: Эксмо, 2016. — 512 с. — ISBN 978-5-699-91941-3.
- Эрозия шейки матки // Большая медицинская энциклопедия : в 30 т. / гл. ред. Б. В. Петровский. — 3-е изд. — М.: Советская энциклопедия, 1986. — Т. 28 : Экономо — Ящур. — С. 544.
Примечания
- ↑ 1,0 1,1 1,2 1,3 1,4 1,5 1,6 Сахаутдинова, И. В. Клиническая характеристика // Фоновые заболевания шейки матки. Диагностика и лечение : учебное пособие / И. В. Сахаутдинова, Д. Ш. Янбаев, А. Р. Хайбуллина, Э. М. Зулкарнеева. — Уфа: БашНИПИнефть, 2013. — С. 4–29. — 53 с.
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 2,6 2,7 Цервикальная интраэпителиальная неоплазия, эрозия и эктропион шейки матки. Клинические рекомендации. Российское общество акушеров-гинекологов (РОАГ). Министерство Здравоохранения Российской Федерации (2024). Дата обращения: 7 октября 2025.
- ↑ Пикуза, Т. В. и др. Патология шейки матки у беременных: обследование и лечебная тактика (обзор литературы) // Гинекология. — М.: ООО «Консилиум медикум», 2016. — № 2. — С. 16–18. — ISSN 2079-5696.
- ↑ 4,0 4,1 4,2 Кириллова, Е. Н. Клиника и диагностика заболеваний шейки матки // Фоновые и предраковые заболевания шейки матки и эндометрия : учеб.-метод. пособие / Е. Н. Кириллова. — Минск: БГМУ, 2013. — С. 10–11. — 43 с. — ISBN 978-985-528-815-3.
- ↑ Коколина, В. Ф., Колубаева И. В. Медико-социальная характеристика девочек-подростков с врожденной эктопией шейки матки // Педиатрия. — М.: ООО «Педиатрия», 2014. — Т. 93, № 3. — С. 130. — ISSN 0031-403.
- ↑ 6,0 6,1 6,2 6,3 Шахбазова, В. А. и др. Влияние эктопии шейки матки на течение беременности // Современные проблемы науки и образования. — Пенза: ООО ИД «Академия естествознания», 2016. — № 4. — ISSN 2070-7428.
- ↑ 7,0 7,1 7,2 Атлас кольпоскопии – принципы и практика. nternational Agency for Research on Cancer. World Health Organization (2017). Дата обращения: 7 октября 2025.
- ↑ IFCPC colposcopic terminology of the cervix. International Federation of Cervical Pathology and Colposcopy. World Health Organization.
- ↑ 9,0 9,1 9,2 9,3 Коган, Я. Э. и др. Кольпоскопические изменения шейки матки при беременности // Практическая медицина. — М.: ООО «Практика», 2017. — № 7(17). — ISSN 2307-3217.
- ↑ 10,0 10,1 Фириченко, С. В. и др. Некрасивая шейка матки. Что делать? (кольпоскопическая картина без признаков ВПЧ-ассоциированного поражения) // Гинекология. — М.: ООО «Консилиум медикум», 2013. — Т. 15, № 4. — С. 39–43.
- ↑ 11,0 11,1 11,2 11,3 Захаренкова, Т. Н. Методы обследования гинекологических больных // Акушерство и гинекология. Ч. 2: Гинекология : учеб.-метод. пособие / Т. Н. Захаренкова. — Гомель: ГомГУ, 2017. — С. 18–35. — 148 с. — ISBN 978-985-506-928-8.
- ↑ Хохлова, С. В. и соавт. Рак шейки матки. Практические рекомендации RUSSCO // Злокачественные опухоли. — М.: «Российское общество клинической онкологии», 2024. — Т. 14. — С. 136–164.
- ↑ Огризко, И. Н. и др. Современные аспекты диагностики и лечения эктопии шейки матки // Медицинские новости. — Минск: ЮпокомИнфоМед, 2018. — № 10(289). — С. 29–36.
- ↑ Солковагин (Solcovagyn) инструкция по применению. Видаль. Справочник лекарственных средств. Дата обращения: 7 октября 2025.
- ↑ Ваготил (Vagothyl) инструкция по применению. Видаль. Справочник лекарственных средств. Дата обращения: 7 октября 2025.
- ↑ 16,0 16,1 16,2 16,3 16,4 16,5 Политова, А. К. и др. Использование различных видов энергии в лечении патологии шейки матки // Журнал акушерства и женских болезней. — СПб.: ЭкоВектор, 2022. — Т. 71, № 5. — С. 121–131. — ISSN 1683-9366.
- ↑ Тихонова, Т. Ф. Атлас по технике выполнения акушерско-гинекологических операций / Т. Ф. Тихонова, И. В. Сахаутдинова, Э. М. Зулкарнеева, С. У. Хамадьянова, А. Д. Марон. — Уфа: ФГБОУ ВО БГМУ, 2017. — С. 50–53. — 93 с.